25. Oktober 2016
- Studie zeigt Bedarf an nationaler E-Health-Strategie und starken Governance-Strukturen zur erfolgreichen Implementierung. Modularen und pragmatischen Ansätzen sollte eine Schlüsselrolle zukommen.
- Neu entwickelte Score Card ermöglicht Vergleich der Umsetzung in 20 europäischen Ländern.
- Dänemark, Schweden und Estland als Vorreiter, Deutschland lediglich im Mittelfeld.
Die Stiftung Münch hat den Stand der Einführung einer elektronischen Patientenakte (ePA) in Dänemark, Israel und Österreich untersucht und analysiert, ob von Unternehmen wie Apple oder Kaiser Permanente (USA) entwickelte ePA- Anwendungen losgelöst von nationalen Strategien genutzt werden können. Erstmals wurde zudem eine European Score Card entwickelt, die mit einem Ampelschema zeigt, wo die einzelnen Länder bei der Implementierung stehen und damit einen Vergleich von 20 europäischen Ländern ermöglicht. Daraus ist ersichtlich, dass Deutschland bei der Implementierung der ePA lediglich auf Platz 10, also im Mittelfeld, liegt. Die Spitzenplätze belegen Dänemark, Schweden und Estland.
Die Studie belegt, dass in Ländern mit einer gut etablierten ePA eine klare Vorgabe des Gesetzgebers die Basis für die erfolgreiche Einführung war. Damit Deutschland zu den führenden Ländern aufschließen und von den Vorteilen einer ePA profitieren kann, ist deshalb eine langfristige, nationale E-Health-Strategie erforderlich und der politi- sche Wille, die Durchführung des Projekts zum Erfolg zu führen. Bei der Umsetzung müssen dann modulare und pragmatische Ansätze im Vordergrund stehen. In den Entwicklungsprozess müssen außerdem Erfahrungen und Fehler aus anderen Ländern einfließen können. Für den Aufbau flächendeckender Strukturen sind zudem erhebliche Investitionen erforderlich. Ein weiterer wesentlicher Punkt für eine erfolgreiche Umsetzung ist schließlich eine Kommunikationsstrategie, um sowohl die Bürger als auch die Leistungserbringer von den Vorteilen einer ePA zu überzeugen.
„Die Einführung einer ePA hierzulande ist überfällig“, so Stephan Holzinger, Vorstandsvorsitzender der Stiftung, „wir verlieren nicht nur weiter den Anschluss im internationalen Vergleich. Viel entscheidender ist es, dass mit ihr ein wesentlicher Hebel zur dringend erforderlichen Verbesserung der Effizienz des deutschen Gesundheitswesens nicht genutzt wird.“ Die ePA ist ein zentrales Element des von der Stiftung Münch verfolgten Reformansatzes der sogenannten Netzwerkmedizin.
Die Studie wurde im Auftrag der Stiftung Münch vom Institut für Angewandte Versorgungsforschung (inav) unter der Leitung von Professor Volker Amelung durchgeführt. Sie wird im Dezember 2016 als Buch im medhochzwei-Verlag erscheinen.
Vorteile der ePA
Die ePA kann Effektivität und Effizient der Versorgung steigern und bietet ein breites Anwendungsspektrum, von dem Patienten, Ärzte und Krankenkassen gleichermaßen profitieren. Sie ermöglicht effizientere Arbeitsprozesse, verringert die administrative Belastung des medizini- schen Personals und ermöglicht somit mehr Zeit für die unmittelbare Patientenversorgung. Sie verbessert die Versorgung durch die Nutzung entscheidungsunterstützender Systeme und kann unnötige (Doppel-) Untersuchungen und Folgebehandlungen reduzieren. Durch den Zugriff auf ihre persönlichen Gesundheitsdaten erhöht sich auch das Empowerment der Patienten.
Wie in der Studie deutlich wurde, ist eine systematische Bewertung der Evidenzlage zur ePA und ihren möglichen Funktionen limitiert, da eine große Heterogenität bezüglich Definition, Ausgestaltung und Funktionsvielfalt der ePA besteht. Daneben erschweren häufig methodische Komplexitäten und ressourcenbedingte Einschränkungen die Generierung überzeugender Evidenz. Allgemein werden Health IT- Anwendungen – so auch die ePA – dennoch überwiegend positiv ihren Einfluss auf die Versorgung betreffend evaluiert. Insbesondere fort- schrittliche ePA, etwa in Verbindung mit entscheidungsunterstützenden Systemen (Computerized Decision Support Systems – CDSS) führen zu einer effektiveren und effizienteren sowie leitliniengetreueren Versorgung, weniger Medikationsfehlern und Nebenwirkungserscheinungen oder einer Senkung des krankheitsübergreifenden Morbiditätsrisikos. Auch führen ePA zu einem ressourcenschonenderen Umgang mit Versorgungsleistungen und helfen dabei, (unnötige) Krankenhauseinweisungen zu reduzieren. Zukünftige Untersuchungen sollten weniger darauf abzielen, ob Versorgungsvorteile durch die Nutzung von Health IT erreicht werden können, sondern eher die Frage bedienen, wie sie diese generieren.
ePA in Dänemark, Israel und Österreich
In Deutschland hat die ePA den Einzug in das Gesundheitswesen noch nicht geschafft, obwohl die Vorteile auf der Hand liegen. Zwar wurde 2015, also 16 Jahre nach Beginn der Diskussion, das Gesetz für sichere digitale Kommunikation und Anwendungen im Gesundheitswesen (E- Health-Gesetz) erlassen. Allerdings ist dieses eher als technisches Gesetz, die Fragen der Telematikinfrastruktur oder Interoperabilität be- treffend, zu verstehen. Ein Fahrplan, der aufzeigt, wie ein bundesweites Rollout einer ePA und deren konkrete Anwendungen aussehen wird, ist allenfalls in groben Zügen erkennbar. Grundsatzdiskussionen blockieren die Entwicklung, noch bevor diese überhaupt an Fahrt gewinnen kann. Dabei lohnt sich ein Blick in andere Länder, die bei der Implementierung und Nutzung von ePA im Versorgungsalltag als vorbildlich gelten:
In Dänemark existiert bereits seit 20 Jahren eine ePA, unterstützt von Regierung und Bevölkerung. In diesen langen Jahren gab es nur weni- ge Probleme, die den Datenschutz betreffen und die Bevölkerung schätzt die Patientenorientierung der ePA. Das Land ist ein gutes Beispiel für das Zusammenwirken von top-down und bottom-up Ansätzen: Die Regierung gibt der ePA die Marschroute vor, die Systempartner haben jedoch so viel Freiraum, dass sie diese nach ihren Wünschen und Vorstellungen weiter entwickeln können. Möglich ist dies, da sich Dänemark bewusst für einen modularen Aufbau und schrittweisen Ausbau der ePA und ihrer Anwendungen entschieden hat.
Israel mit seiner weit fortgeschrittenen und entwickelten Digitalisierung verdeutlicht, wie entscheidend ein starker Wille seitens Versicherer, Leistungsanbieter und Staat für die Implementierung einer erfolgreichen ePA ist. Das Land ist weltweit führend in der Nutzung der ePA über ihre eigentliche Funktionalität hinaus. Der Mehrwert, den eine ePA darstellen kann, wenn die Daten für die Versorgungsforschung zur Verfügung stehen, wird seit Jahren praktiziert. So werden die großen Datenmengen etwa für die Entwicklung von Vorhersagemodellen ge- nutzt.
Auch Österreich, wo ähnliche Diskussionen wie in Deutschland bei der Einführung der dort „ELGA“ genannten ePA stattfanden, ist mittlerweile weiter als Deutschland. Durch zahlreiche Kompromisse wurde der „große Wurf“ zwar verhindert, immerhin ist Österreich jedoch im Vergleich der Länder vor Deutschland auf Rang 8 zu finden. Das Beispiel Österreich belegt, wie wichtig eine klare Kommunikationsstrategie für das Gelingen einer ePA ist, um alle beteiligten Stakeholder an Board zu holen.
Unternehmen entwickeln ePA, die unabhängig von nationalen Strategien eingesetzt werden können
Auch einzelne Unternehmen wie Kaiser Permanente, ein großer Gesundheitsversorger in den USA, oder Apple sind im Aufbau einer ePA aktiv. Sie bieten sogenannte Marktsysteme an, also ePA-Anwendungen, die theoretisch überall auf der Welt losgelöst von nationalen ePA- Strategien genutzt werden können. Dies wirft die Frage auf, inwieweit sich in einer immer mehr digitalisierenden Welt nationale Systeme gegenüber diesen behaupten können und ob es notwendig ist, nach wie vor eigene Systeme zu entwickeln.
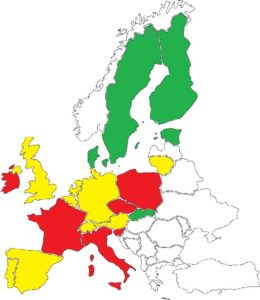 European Score Card: Deutschland im Mittelfeld
European Score Card: Deutschland im Mittelfeld
Im Zuge der Studie wurde eine European Score Card zum Stand der Implementierung auf nationaler Ebene entwickelt, die mittels eines Ampelschemas aufzeigt, wo Deutschland im Vergleich zu 19 anderen europäischen Ländern steht. Sie kommt zu ähnlichen Ergebnissen, wie sie beispielsweise aus etablierten Länderrankings wie den PISA- Studien der OECD bekannt sind: Während sich in der grünen Kategorie insbesondere die (betrachteten) skandinavischen Länder als am weitesten fortgeschrittene Staaten befinden, landet Deutschland in der mäßig fortgeschrittenen, gelben Gruppe im unteren Bereich des Rankings. Zwar ist die Bundesrepublik somit keines der europäischen Schlusslichter in der Entwicklung der ePA. Dennoch zeigen die Ergebnisse, dass Deutschland noch einen weiten Weg vor sich hat, um zu den weiter fortgeschrittenen Ländern aufzuschließen.
Handlungsempfehlungen für die Implementierung einer ePA in Deutschland
Basierend auf den Erkenntnissen aus der Studie sind folgende Hand- lungsempfehlungen zu geben, damit die ePA auch in Deutschland er- folgreich implementiert werden kann:
- Deutschland muss seine Anstrengungen deutlich erhöhen, um den Abstand zur europäischen Spitzengruppe – aber auch E- Health allgemein –nicht weiter zu vergrößern. Ein Wissenstransfer aus anderen Ländern sollte – wie bei der Einführung der DRGs – zugelassen werden und Erfahrungen und Fehler, die andere Nationen gemacht haben, in den deutschen Entwicklungsprozess mit einfließen. Modularen und pragmatischen Ansätzen, so zeigt uns das Ausland, sollte dabei eine Schlüsselrolle zukommen. Vor allem bedarf es erhebliche Investitionen in den Aufbau flächendeckender Strukturen.
- Dies kann allerdings nur gelingen, wenn eine langfristige nationale E-Health-Strategie entwickelt wird und sich starke Governancestrukturen, die das Projekt zum Erfolg führen wollen, herausbilden.
- Dazu müssen eindeutig die Grenzen erkannt und benannt werden, die die gegenwärtige Ausgestaltung der Selbstverwaltung im deutschen Gesundheitswesen aufweist.
- Die Kommunikation stellt den entscheidenden Schlüsselfaktor für die erfolgreiche Implementierung einer ePA dar. Eine Kommunikationsstrategie erscheint deshalb sinnvoll und notwendig, um sowohl Bürger als auch Leistungserbringer von einer ePA in Deutschland zu überzeugen.










